Ryggbrudd, torakalkolumna
Traumatiske ryggbrudd oppstår vanligvis som følge av fall fra høyder, trafikkulykker eller i forbindelse med annen aktivitet der høyenergi er involvert (stå på ski, trefelling, klemskade eller lignende). Menn er oftere utsatt for ryggbrudd enn kvinner, og de fleste som blir utsatt for disse skadene er enten i 20- eller i 50-årene. I Norge er det omtrent 15 personer per 10.000 som får ryggbrudd per år, og cirka halvparten av disse blir operert.
Brudd forårsaket av benskjørhet
De fleste traumatiske ryggbrudd er lokalisert i overgangen mellom brystdelen av ryggen og korsryggen (TH12 til L2). Mange eldre kan få ryggbudd etter mindre påkjenninger eller fall, og for denne pasientgruppen er benskjørhet (osteoporose) ofte en bakenforliggende årsak. Brudd som er forårsaket av benskjørhet blir behandlet på en annen måte enn ryggbrudd som er forårsaket av traume. Den viktigste behandlingen for brudd forårsaket av benskjørhet er adekvat osteoporosebehandling for å minske risikoen for nye brudd.
Utredning
Etter et traumatisk ryggbrudd, kommer du til akuttmottak på legevakt eller sykehus. Om det er mistanke om ryggbrudd, skal du være sengeliggende og ikke sitte eller gå før omfanget av ryggbruddet er avklart.
Du blir undersøkt av lege. Det blir tatt blodprøver, røntgen og CT-bilder. I noen tilfeller vil det være nødvendig å ta MR-bilder som ledd i vurderingen.
Behandling
Ikke alle ryggbrudd krever operasjon eller annen behandling. Behandling av bruddet kan variere avhengig av skademåte, skadeomfang, hva røntgenbildene viser (stabilt / ustabilt brudd), lokalisasjon av bruddet og symptom (smerter, nerveskade etc.).
Det er i hovedsak tre måter å behandle ryggbrudd på:
- Smertelindring og mobilisering
- Konservativ behandling med korsett som avstiver og avlaster bruddet, og dermed smertelindrer og muliggjør mobilisering for tilheling.
- Operativ behandling med avstiving med skruer og stag
Smertelindring og mobilisering
Som pasient vil du få instruksjoner fra fysioterapeuten om hvordan du kan bevege deg på måter som gir minst press på bruddet og dermed mindre smerter. Tidlig mobilisering gjør at du raskere vil få mindre smerter og komme i gang med dagligdagse aktiviteter.
Korsettbehandling
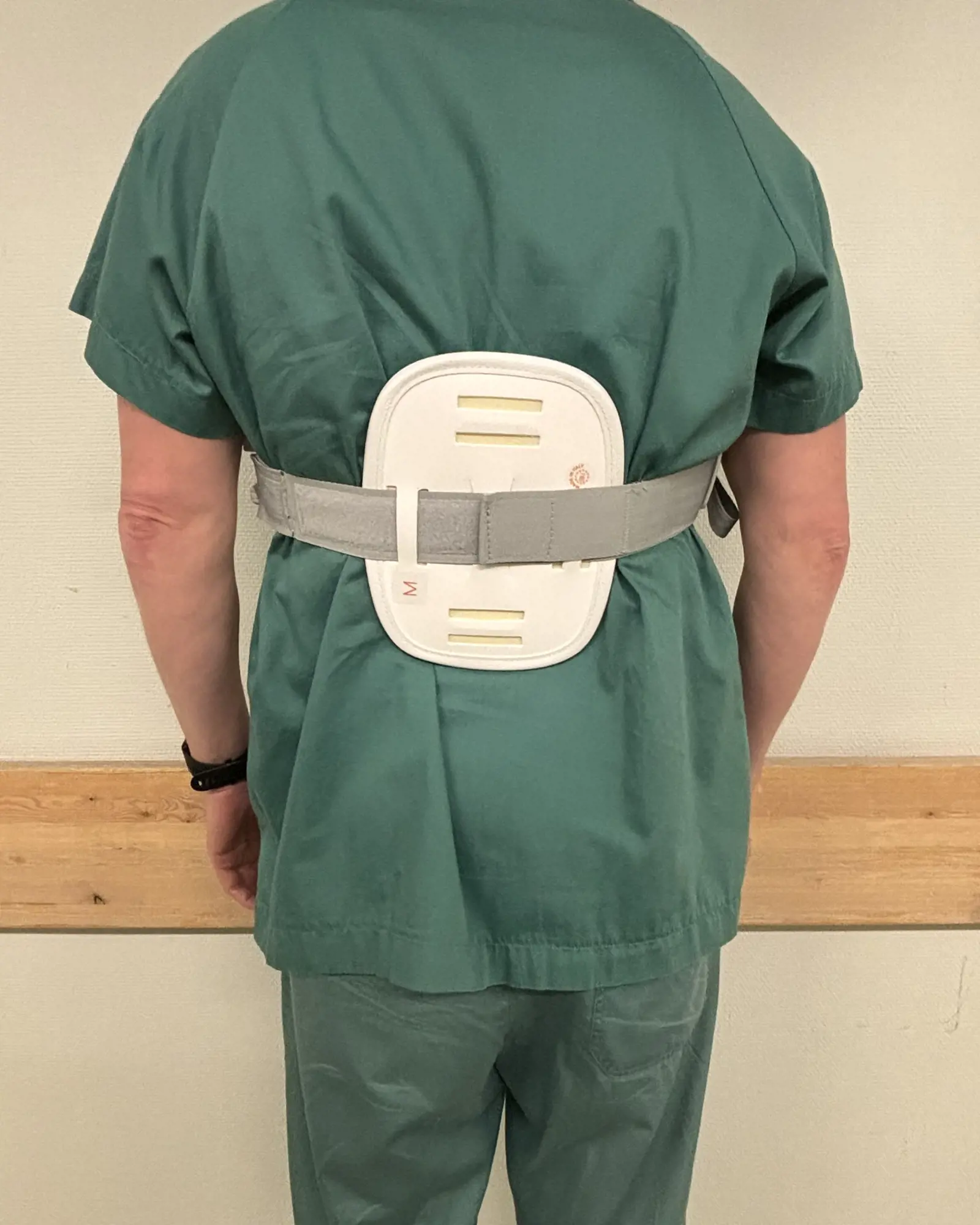
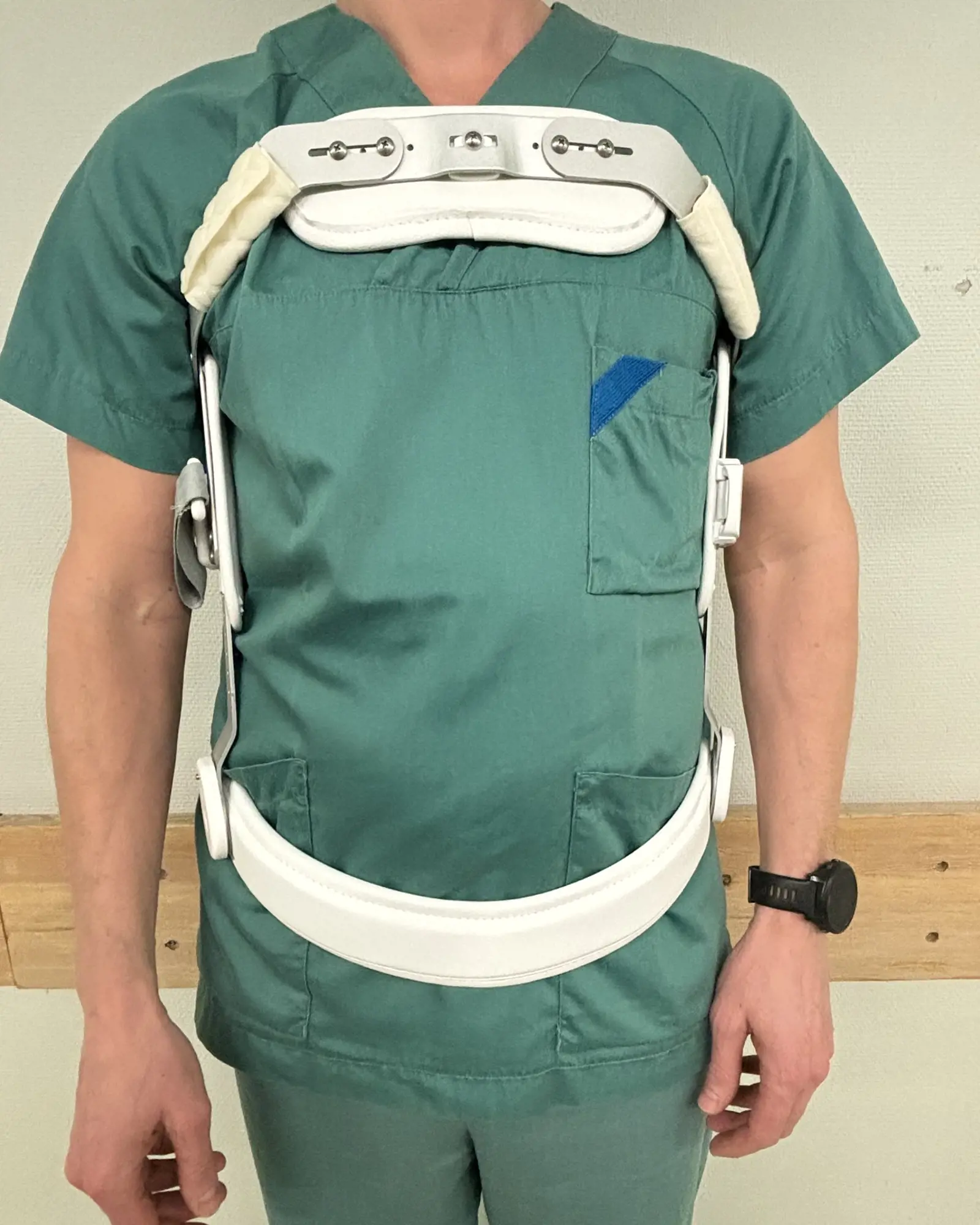
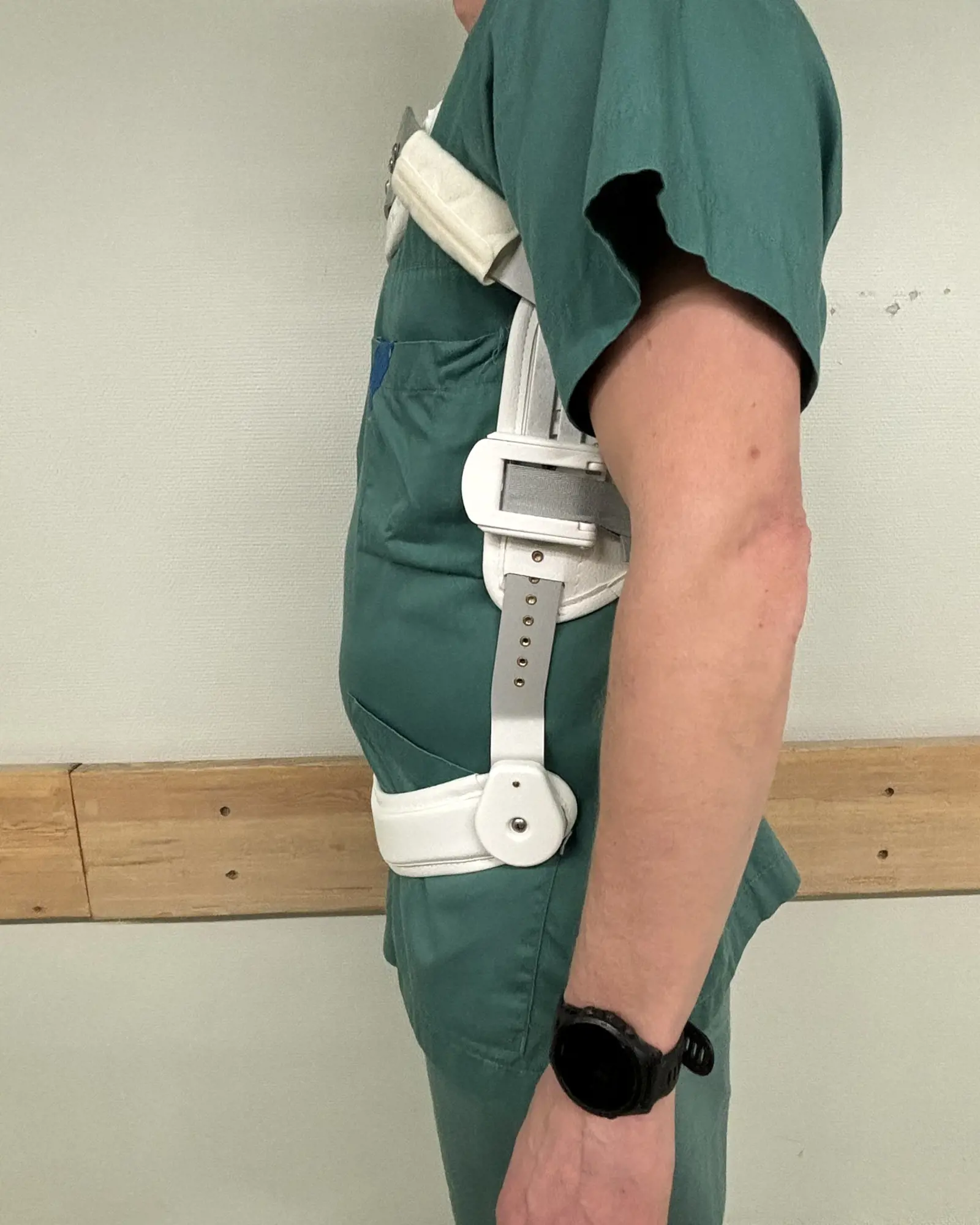
Et ortopedisk korsett gir støtte til ryggen og minsker smertene mens bruddet gror. En bruker vanligvis et 3-punktskorsett i behandling av ryggbrudd. Under innleggelsen tar en fysioterapeut mål, bestiller og tilpasser korsettet.
En skal ta av og på korsettet liggende i sengen, og bruke det når en ikke ligger. Korsettet tillater alminnelig aktivitet, men det er viktig med balanse mellom aktivitet og hvile.
Korsettbehandling varer vanligvis i ti uker. De første seks ukene skal en bruke korsettet hele tiden utenom når en ligger i sengen. Fra seks til ti uker skal korsettet gradvis brukes mindre, samtidig som en skal trene etter instruksjoner fra fysioterapeut for å øke styrke og stabilitet i ryggen. Etter ti uker kan en starte med vanlig aktivitet uten restriksjoner.
Ved utskriving fra sykehuset får du med henvisning til fysioterapeut, med oppstart seks uker etter skaden. Vanligvis er det behov for smertestillende i to til fire uker. Det er kontroll med røntgen etter seks uker, ti uker og ett år etter skaden. Ved mye plager vil det være behov for tettere oppfølging.
Ved korsettbehandling kan du dusje med korsett (3-punktskorsett) de første seks ukene. Det er lurt å dusje om kvelden og la korsettet tørke mens du sover.
Operasjon
Noen ganger er bruddet av en slik karakter at det må opereres grunnet mangel på stabilitet, feilstilling og eventuell nerveskade. Ved operasjon skrur man inn skruer i ryggvirvelen over og under bruddet, og fester metallstag mellom for å avstive bruddet.
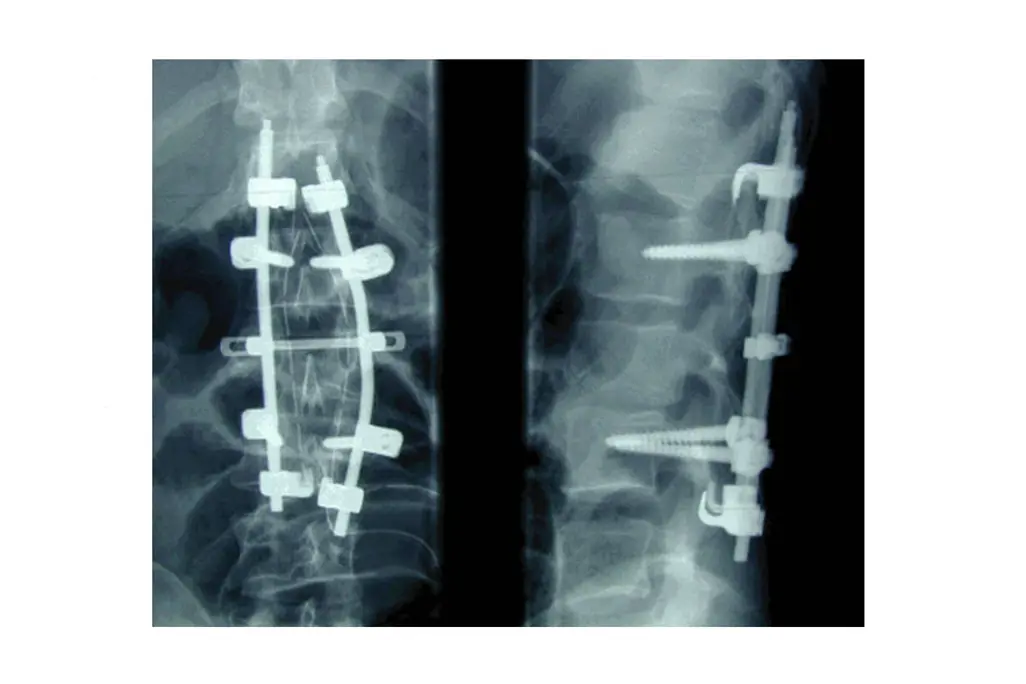
Dersom det blir avgjort at bruddet bør opereres, vil du i noen tilfeller komme raskt til operasjon. I andre tilfeller haster det ikke like mye, og du kan måtte vente på operasjon til neste dag eller lenger.
Forberedelser ved operasjon
Like før, under og etter operasjonen får du forebyggende antibiotika intravenøst (rett i blodet) for å motvirke komplikasjon med infeksjon som kan oppstå når en lager et snitt i huden og setter metallimplantat i knoklene.
På grunn av at du blir sengeliggende i forbindelse med operasjonen, får du blodfortynnende medikament via sprøyter i magen for å hindre blodpropp, både før og etter operasjonen.
Faste
Før operasjonen/undersøkelsen må du faste. Hvis du ikke møter fastende, kan det hende vi må avlyse eller utsette timen.
De siste 6 timene før operasjon eller undersøkelse skal du ikke spise mat eller drikke melk/melkeprodukter. Barn kan få morsmelkerstatning inntil 4 timer før operasjonen/undersøkelsen, og morsmelk inntil 3 timer før. De siste 2 timene skal du unngå tyggegummi, drops, snus og røyk, fordi dette kan øke mageinnhold og magesyre.
Frem til 2 timer før operasjonen/undersøkelsen kan voksne drikke klare væsker. Barn kan drikke klare væsker frem til 1 time før.
Klare væsker er: Vann, saft, juice uten fruktkjøtt, brus, te og kaffe uten melk.
Alle kan svelge medisiner med et lite glass vann inntil 1 time før. Du kan pusse tenner og skylle munnen når som helst.
- Mat og melk/melkeprodukter: Stoppes 6 timer før
- Klare væsker, tyggegummi, drops, snus og røyk: Stoppes 2 timer før
- Klare væsker, barn: Stoppes 1 time før
Hvis du likevel har spist eller drukket utenom de tidene som står her må personalet få vite det. Før enkelte inngrep skal du drikke en bestemt mengde næringsdrikk.
Hvis andre regler gjelder for deg, vil du få beskjed om dette.
Etter operasjon
Når operasjonen er ferdig blir du liggende en stund på oppvåkningsavdelingen til bedøvelsen går ut. Deretter blir du flyttet over til sengepost.
Som ved andre behandlinger, er det viktig at man kommer seg raskt på bena etter en operasjon. Fysioterapeuter vil instruere deg og hjelpe deg i gang, men egeninnsats og motivasjon er viktig. Dette minsker faren for komplikasjoner som infeksjoner og blodpropp, og rask mobilisering er viktig for det opererte bruddet. Du vil bli behandlet med smertestillende medikament slik at dette skal la seg gjøre.
Etterbehandling etter opererte ryggbrudd
Kort tid etter operasjonen vil vi starte opptrening sammen med fysioterapeut. Det er vanlig med smerter i starten, og de fleste trenger smertestillende til å begynne med. De første seks ukene skal du ha egenstyrt aktivitet på nivå med lett husarbeid. Unngå å bøye overkroppen. Vanligvis trenger du smertestillende i to til fire uker.
Oppfølging
Ved utskriving får du henvisning til fysioterapeut, med oppstart seks uker etter skaden. Det er kontroll med røntgen og fysioterapeut etter ca. 6 uker og kontroll med røntgen og lege ca. 6 måneder etter skaden. Ved mye plager vil det være behov for tettere oppfølging. Du kan dusje når såret er tørt.
Følgetilstander ved ryggbrudd
Det er ikke uvanlig at en får problemer med å late vannet (urinretensjon), dette pleier å komme seg etter noen dager. Nesten alle pasienter opplever forstoppelse grunnet skaden, sengeleie og bruk av smertestillende. Derfor vil du de første dagene få medisiner som hjelper å holde magen i gang, og du bør spise lett kost som supper og yoghurt.
De fleste pasientene blir omtrent så friske som før skaden, men med moderate lokale plager bak i ryggen (stivhets- og tretthetsfølelse, ømhet og smerter). Det er ikke sjeldent at en får endret følelse rundt operasjons arret på ryggen.
Dersom ryggbruddet gir nerveskade kan du oppleve mye smerter og et vedvarende funksjonstap.
Hos noen pasienter kan det være aktuelt å fjerne implantatene i ryggen. Det vurderes individuelt utfra flere faktorer (lokalisasjon av bruddet, antall ryggbrudd, eventuell løsning av implantatene, lokale plager, alder på pasienten ect.)
Komplikasjonsrisiko
Ved ryggbruddet er det alltid en viss fare for komplikasjoner:
- Nervesmerte i låret (meralgia parestetika) på grunn av korsett ved konservativ behandling
- Nerve-/karskade fra feilplasserte skruer ved gjennomgått operasjon
- Tidlig sårinfeksjon etter operasjon
- Lavgradig implantatinfeksjon
- Noen pasienter kan få blodpropp, uavhengig om du blir operert eller ikke. Alle pasienter får blodfortynnende medisin for å redusere risikoen for dette.
Sykemelding og arbeidsaktivitet
Vanligvis er du innlagt på sykehuset i fire til syv dager. Lengden på oppholdet varierer med skadeomfang, om du er operert, eventuelle nevrologiske utfall, smerter og eventuelle andre skader.
De fleste vil trenge sykmelding i minst seks uker etter et ryggbrudd. Om du har tungt fysisk arbeid bør dette unngås i tre måneder.